Desafio:
Otimização do manejo de volume para pacientes com SDRA
A vida do paciente em estado crítico depende da decisão certa sobre o próximo passo na terapia. Com a SDRA, isso se torna ainda mais crítico, pois o pulmão lesionado apresenta uma permeabilidade pulmonar aumentada, resultando em edema pulmonar. É essencial a necessidade de uma imagem clara e precoce do status hemodinâmico do paciente para uma condução clínica apropriada. A velocidade da terapia influencia o resultado.
É possível quantificar o edema pulmonar?
Nas últimas 2 décadas, houve a introdução e evolução da técnica de termodiluição transpulmonar (TPTD). [1] Isso permite a quantificação do edema pulmonar por meio do índice de água extravascular pulmonar (ELWI) e do índice de permeabilidade vascular pulmonar (PVPI). O PVPI permite diagnóstico diferencial da origem do edema pulmonar: cardiogênico ou induzido por permeabilidade. O ELWI e o PVPI podem ser usados como critérios que indicam o risco de administração de fluidos. [2]
A água extravascular pulmonar é um acúmulo de fluido no interstício do tecido pulmonar e/ou nos alvéolos. O índice de permeabilidade vascular pulmonar (PVPI) é um reflexo indireto da integridade da barreira alveolo-capilar.
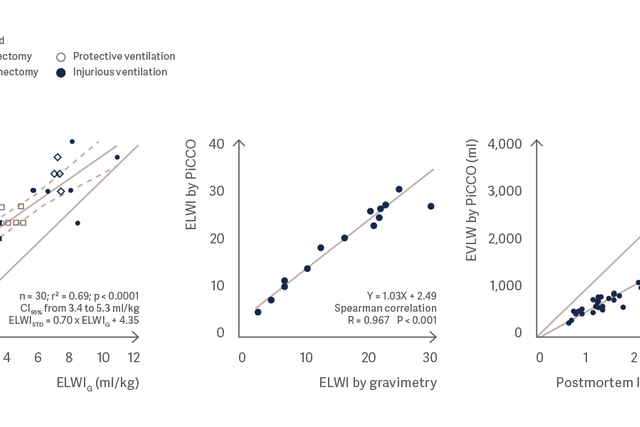
A medição da água pulmonar usando o PiCCO se correlaciona muito bem com a medição gravimétrica da água pulmonar e o peso pulmonar post-mortem. [3], [4], [5]
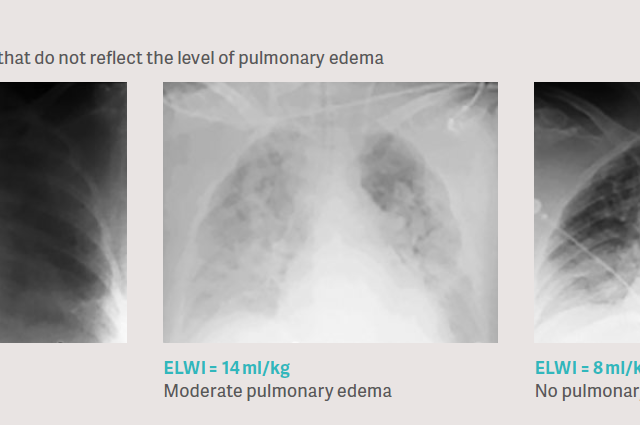
Questão clínica: os raios-X do tórax não refletem de forma confiável o nível de edema pulmonar
A abordagem clínica usual para avaliar o edema pulmonar é a avaliação de um raio-X do tórax. Isso é um grande desafio, pois o raio X do tórax é uma medição de densidade influenciada por todos os compartimentos do tórax, como ossos, músculos, camadas de tecido, sangue, vasos sanguíneos, ar, edema tecidual, efusão pleural e, possivelmente, também o edema pulmonar. Dessa forma, em estudos clínicos, foi demonstrado que a avaliação de raios-X do tórax para edema pulmonar é muito imprecisa quando comparada à quantificação direta por termodiluição transpulmonar. [6], [7], [8].
Edema pulmonar por choque cardiogênico ou permeabilidade?
O PVPI é um reflexo indireto da integridade da
barreira alveolo-capilar. Ele é calculado a partir da relação entre o ELWI e o volume sanguíneo pulmonar (PBV), a taxa de volume de fluido que sai dos vasos em relação ao volume de fluido restante nos vasos. [9]
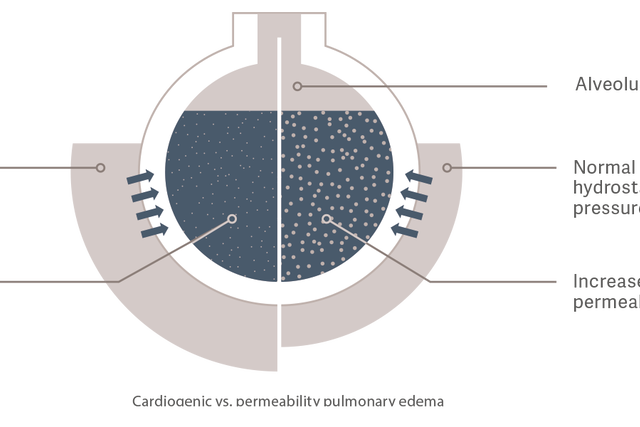
Edema pulmonar cardiogênico
A pressão hidrostática aumenta em decorrência da sobrecarga do fluido intravascular.
Isso faz com que os fluidos vazem para o espaço extravascular.
Edema pulmonar por permeabilidade
A permeabilidade vascular aumenta devido a uma reação inflamatória causada, por exemplo, por sepse. Isso leva ao aumento da transferência de fluidos, eletrólitos
e proteínas do espaço intravascular para o extravascular, mesmo
com status de fluido intravascular e pressão hidrostática de normal a baixa.
A interação de ELWI e do PVPI é de benefício clínico
A necessidade de identificar e quantificar edemas pulmonares em síndromes complexas, como a SDRA, pode influenciar os resultados. O acúmulo de edema pulmonar prejudica a troca de gases respiratórios, resultando em perturbação respiratória. Os parâmetros do ELWI e do PVPI podem ser usados para quantificar com sensibilidade o edema pulmonar na beira do leito. Também permite a avaliação da gravidade da SDRA.[2]
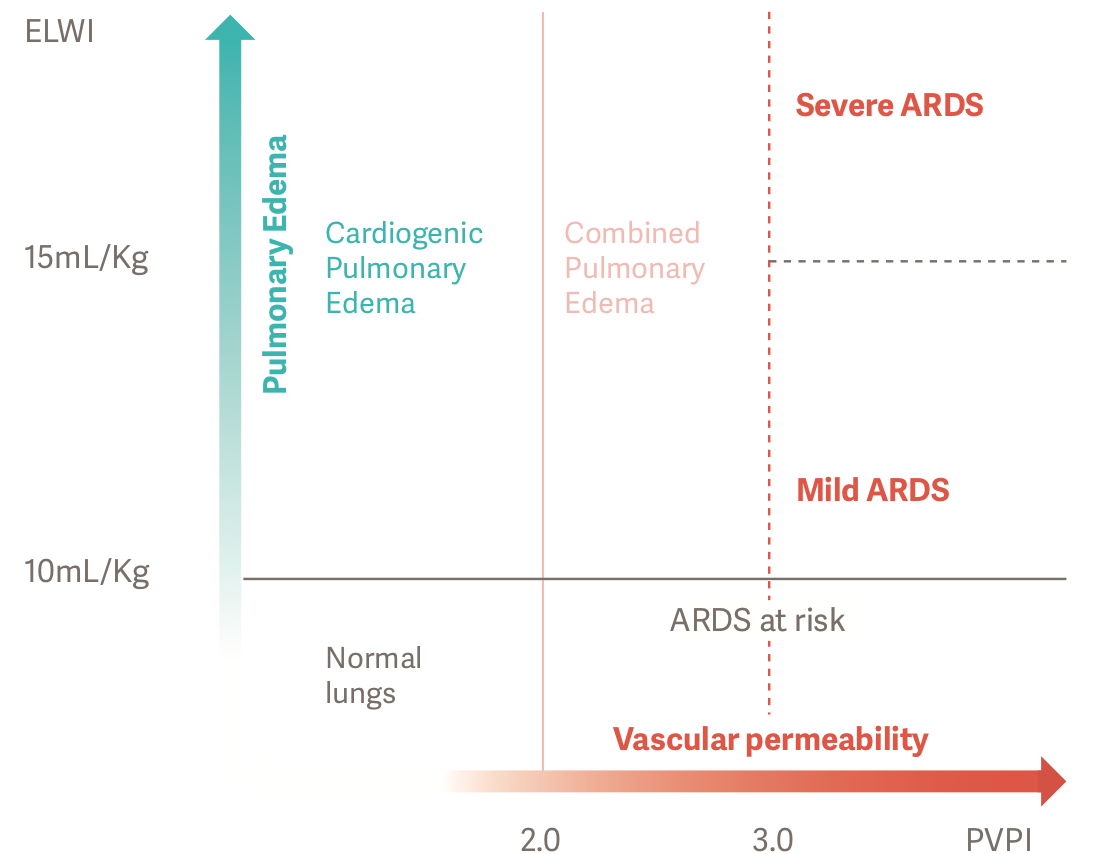
Diagnósticos precisos e objetivos podem ser feitos para pacientes com SDRA através dos dados de ELWI e PVPI.. Um PVPI superior a 3 com ELWI acima de 10 mL/kg representa edema pulmonar por aumento na permeabilidade, ou SDRA.[2]
O gerenciamento da SDRA com base no PiCCO melhora os resultados
No contexto da SDRA, os estudos sugerem que o gerenciamento com base em protocolos, incluindo medições de ELWI, é seguro, leva a um equilíbrio hídrico menos cumulativo, melhora a mortalidade na UTI e reduz a duração da ventilação mecânica, da permanência na UTI e dos custos de tratamento.[10]
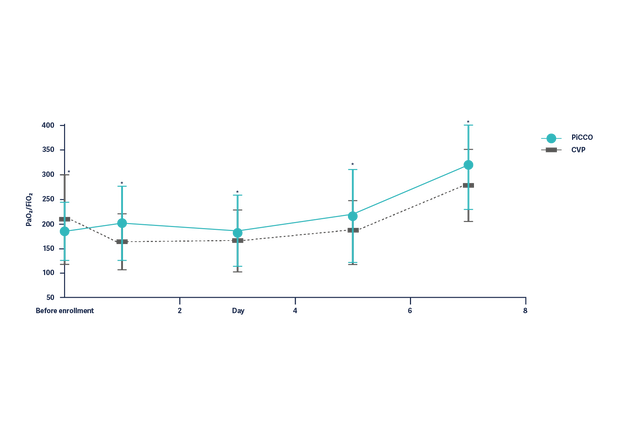
A melhora da oxigenação (PaO2/FiO2) em pacientes com SDRA há mais de 7 dias é significativamente maior em pacientes com manejo hemodinâmico baseado em parâmetros PiCCO.