
Frühzeitige protektive maschinelle Beatmung ist der Schlüssel zu guten Ergebnissen bei ARDS
Die Lungsafe-Studie zeigte, dass die lungenprotektive Beatmung nicht konsequent angewendet wird, was die Notwendigkeit besser zugänglicher und effektiverer bettseitiger Tools zur Identifizierung einer gefährdeten Lunge deutlich macht [1]. Diese wichtige Studie kam zu dem Schluss, dass ARDS selten diagnostiziert, unterbehandelt und immer noch mit einer hohen Sterblichkeitsrate verbunden ist.
Wie können übermäßige dynamische Lungenbelastungen und Zwerchfellverletzungen verhindert werden?
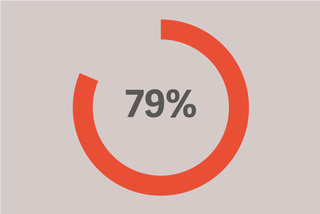
der Patientinnen und Patienten mit ARDS entwickelten dies während der ersten 48 Stunden der invasiven Beatmung.
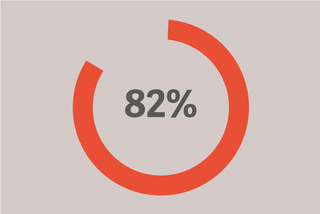
Erhielten einen PEEP von weniger als 12.
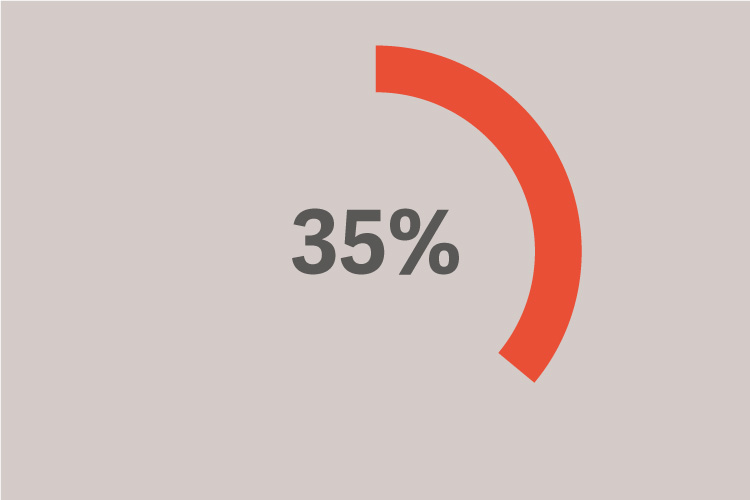
erhielten ein Tidalvolumen von über 8 ml/kg PBW.
leiden unter einer Zwerchfellschwäche, was suboptimale Therapieergebnisse und eine verspätete Entwöhnung bedingen kann.
Siehe Literaturangabe [1]
Zwerchfell- und lungenprotektive Beatmung
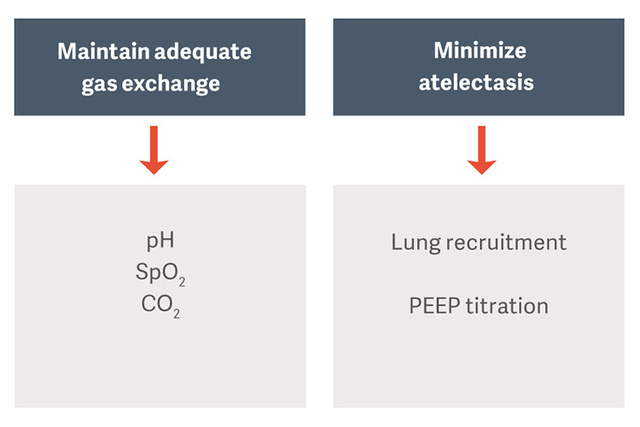
Ziel der maschinellen Beatmung bei Patientinnen und Patienten mit ARDS ist es, den Gasaustausch aufrechtzuerhalten und gleichzeitig Komplikationen wie beatmungsbedingte Lungenschädigung (VILI), beatmungsbedingte Pneumonie (VAP) oder beatmungsbedingte Zwerchfelldysfunktion (VIDD) zu vermeiden. [2]
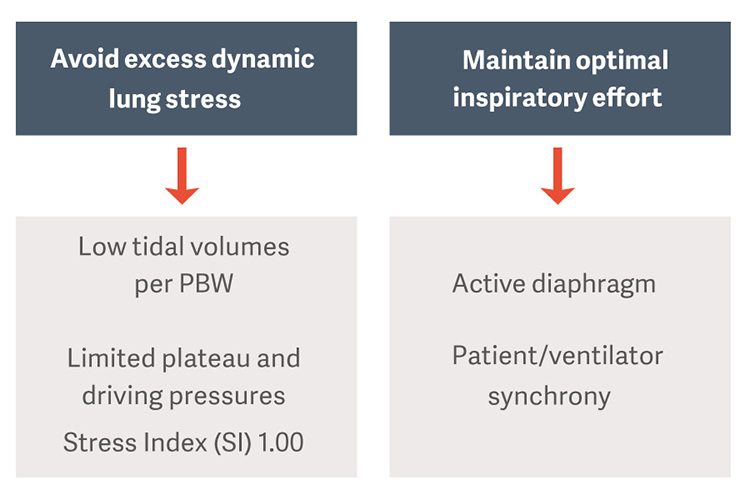
Die als Standardtherapie vorgeschlagenen protektiven Beatmungsstrategien schreiben niedrige Tidalvolumina pro idealisiertem Körpergewicht (PBW) und begrenzte Plateaudrücke und Driving Pressures vor, um das Risiko für beatmungsbedingte Lungenverletzungen (VILI) zu verringern [3].
Eine frühzeitige Erkennung und zeitnahe Durchführung einer schonenden Beatmung kann für eine maximale Reduzierung der ITS-Mortalität bei Patientinnen und Patienten mit ARDS von Bedeutung sein [4].
Warum Driving Pressure?
Driving Pressure (ΔP) ist eine indirekte Messung der Lungenbelastung. Er ist definiert als das Verhältnis des Tidalvolumens zur Gesamt-Atemsystem-Compliance (ΔP = VT/CRS) und kann routinemäßig für Patientinnen und Patienten, die keine Inspirationsanstrengungen unternehmen, als Plateaudruck minus PEEP (ΔP = Pplateau - PEEP) berechnet werden.
Amato et al. identifizierten ΔP als Hauptbestimmungsfaktor für beatmungsbedingte Lungenschäden (VILI) sowie als den Beatmungsparameter, der am stärksten mit der Mortalität zusammenhängt, insbesondere bei ΔP-Werten > 14 cmH2O [1] [3]. Die Konzentration auf ΔP als Mittel zur Minimierung von Lungenschäden scheint ein vernünftiger Ansatz zur Verbesserung des Outcomes der Patientinnen und Patienten zu sein.
Tidalvolumen 6 ml/kg PBW protektiv
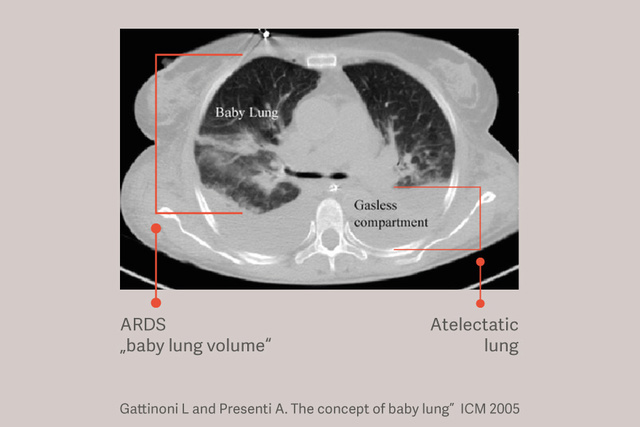
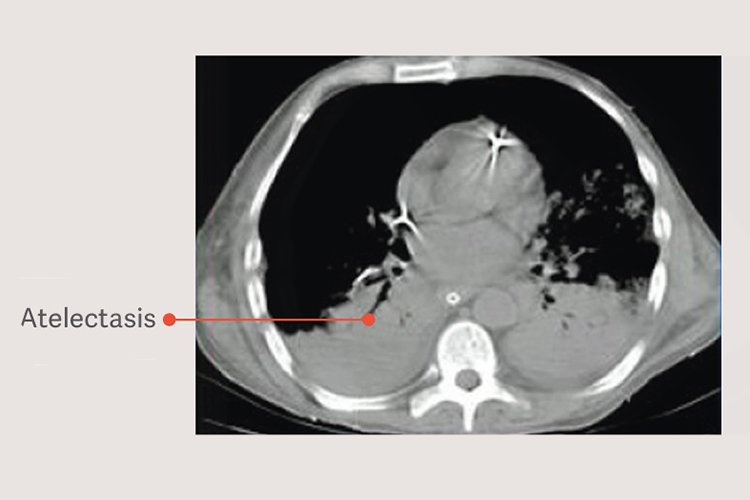
Patientinnen und Patienten mit ARDS haben abhängige Atelektasen und diese Atelektasen verschlimmern die Lungenschädigung während der maschinellen Beatmung, indem sie die Größe der für die Tidalbeatmung zur Verfügung stehenden Lunge reduzieren und die Lungenbelastung (Stress) erhöhen, auch bei Anwendung von „sicheren“ Tidalvolumina. [6]
Das Open-Lung-Konzept (OLA)
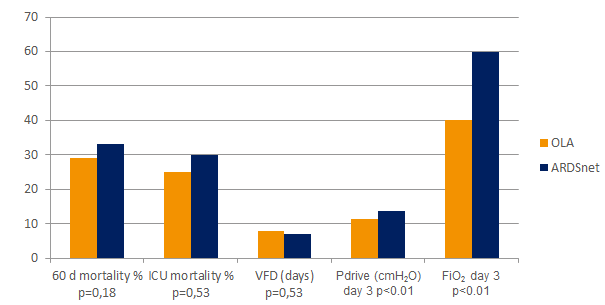
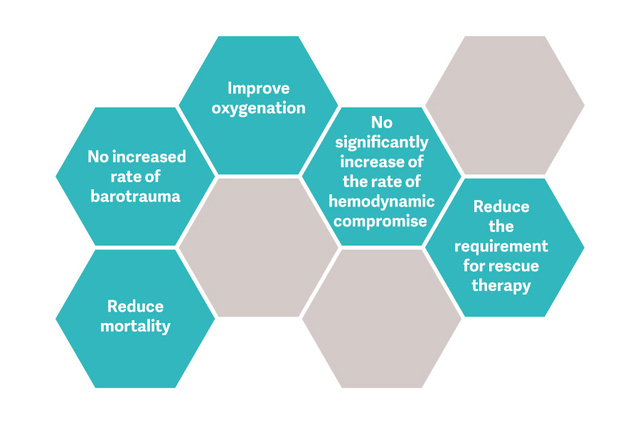
Das Open-Lung-Konzept (OLA), einschließlich Recruitment-Manövern und PEEP-Titration, kann die Oxygenierung erheblich verbessern und gleichzeitig Lungenschäden reduzieren.[2] [6] In der OLA-Studie wurden Oxygenierung und Driving Pressure verbessert, ohne nachteilige Auswirkungen auf Mortalität, beatmungsfreie Tage oder Barotrauma [7]. Diese Studie wies zudem eine der niedrigsten berichteten Sterblichkeitsraten für Patientinnen und Patienten mit bestehendem ARDS auf: 25 % .
Diagramm-Referenzangabe [7]
Bieten Recruitment-Manöver (RM) einen Mehrwert?

Recruitment-Manöver in Beatmungsstrategien
Eine kürzlich durchgeführte systematische Überprüfung und Metaanalyse randomisierter Studien, die einen Vergleich maschineller Beatmungsstrategien mit und ohne RMs durchführte, kam zu dem Ergebnis, dass RMs sicher und gut verträglich sind [8].
Aufrechterhaltung einer optimalen Inspirationsleistung und Schutz des Zwerchfells
Warum ist Zwerchfellschutz wichtig?
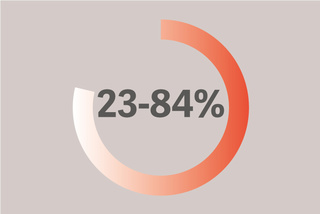
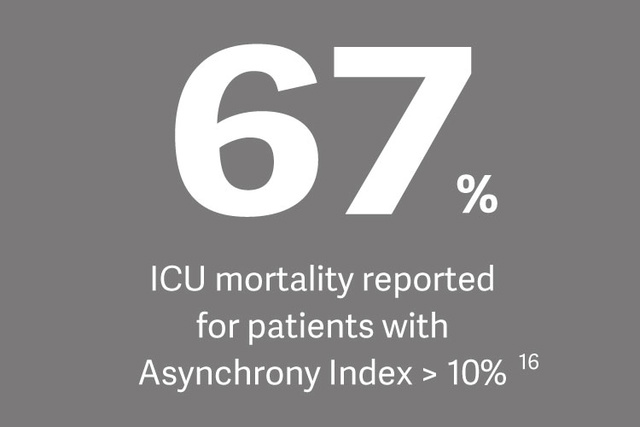
Zwerchfellschwäche ist bei Intensivpatientinnen und -patienten vorherrschend (23–84°%) und geht häufig mit einem schlechten Ergebnis einher [12]. 29 % der Patientinnen und Patienten leiden an Weaningversagen aufgrund einer Zwerchfelldysfunktion, wodurch sich die Dauer der maschinellen Beatmung um bis zu 16 Tage verlängert [13].

Edi-Überwachung
Die Vorbeugung von Muskelatrophie und hoher Atemanstrengung sind die Eckpfeiler der zwerchfellprotektiven maschinellen Beatmung, bei welcher die Edi-Überwachung als Methode zur gezielten physiologischen Belastung des Zwerchfells vorgeschlagen wird. [14]
Auswirkung auf klinische Prozesse
„Eine Zwerchfellschwäche steigert das Risiko für eine schwierige Entwöhnung, eine verlängertes Weaning sowie die Krankenhausmortalität erheblich“, erklärt Dr. Ewan Goligher und bezieht sich dabei auf eine kürzlich durchgeführte Studie zu diesem Thema.
