- Panoramica
- Caratteristiche
- Vantaggi
- Documenti
- Istruzione e formazione
Neurally Adjusted Ventilatory Assist (assistenza ventilatoria regolata a livello neurale)
Capisce e soddisfa le esigenze del paziente
Nella maggior parte dei reparti di terapia intensiva il 20% dei pazienti consuma l'80% delle risorse per la ventilazione; questo può aumentare le complicanze e portare a esiti indesiderati. [31] Per questo tipo di pazienti la ventilazione convenzionale non è sufficiente. Utilizzando la modalità NAVA sui ventilatori Servo, che funziona indipendentemente dalla categoria o dalle dimensioni del paziente, il ventilatore mostra ciò che il paziente desidera. Insieme ad altri strumenti di ventilazione personalizzati, ciò può contribuire a ridurre le complicanze [9] [10] [29] [30], monitorare e ridurre la sedazione [5] [19] [20] [21], ottenere uno svezzamento precoce e più efficace [3] [4] [8] [13] [14] e ridurre il tempo di ventilazione meccanica [3] [20] [21].
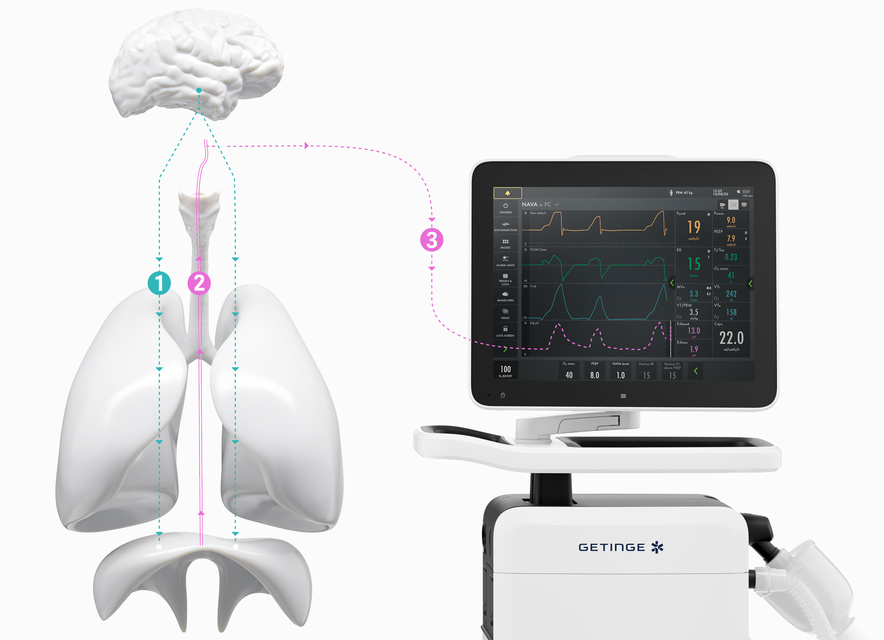
How NAVA delivers a more personalized level of ventilation in three easy steps.
How NAVA delivers a more personalized level of ventilation in three easy steps.
The brain directs our breathing.
The size and timing of each breath is controlled by the brain’s respiratory center. When the brain has processed multiple sensory inputs, it sends a signal via the phrenic nerve that electrically activates the diaphragm, leading to muscle contraction. The diaphragm then contracts into the abdominal cavity, leading to a descending movement, creating chest wall and lung expansion and inflow of air.
Micro-electrodes detect the vital sign of respiration (Edi).
The electrical discharge of the diaphragm is captured by a special nasogastric feeding tube fitted with an array of micro-electrodes (the Edi catheter). Like an ordinary enteral feeding tube, the Edi catheter passes through the esophagus, where it measures the electrical activity of the diaphragm. The electrodes in the Edi catheter also monitor electrocardiographic (ECG) signals, which are used to
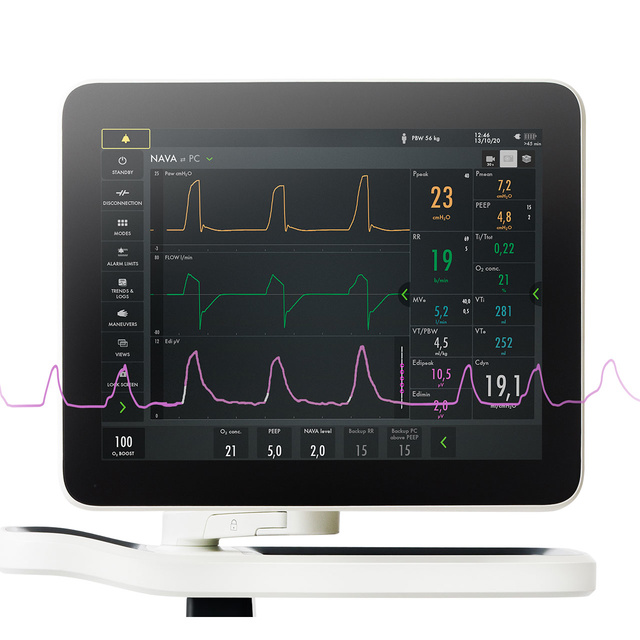
Your Servo ventilator user interface presents it all.
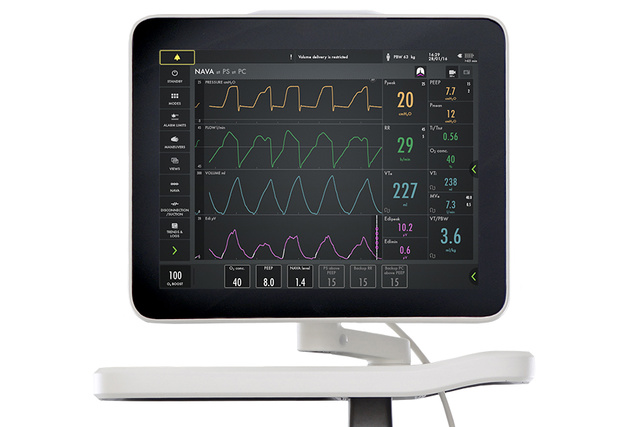
The lower part of the screen shows the Edi signal at all times, even if the patient ventilation mode is not switched to NAVA. When you switch on the NAVA mode, the Edi signal automatically guides the ventilator to deliver support in time with and proportion to the diaphragm. The ventilator acts as a second inspiratory muscle – in perfect synchrony with the patients.
I vantaggi dell'attività elettrica del diaframma (Edi)
Il diaframma è il fulcro del sistema respiratorio e deve essere sempre attivo. [26] Edi è uno strumento clinico-diagnostico che permette di monitorare e garantire l'attività del diaframma nei pazienti. [27] [28] Edi guida lo svezzamento [29] e aiuta a evitare l'esaurimento muscolare durante i test di svezzamento, anche dopo l'estubazione. [30]
Prodotti correlati
Ottenere uno svezzamento personalizzato più rapido con la ventilazione protettiva polmonare e diaframmatica
1. Monitorare Edi – Il segnale vitale della respirazione, dal giorno zero
2. Proteggere e attivare il diaframma per svezzare prima
3. Proteggere i polmoni in sincronia con il paziente

4. Migliorare l'esperienza complessiva del paziente in terapia intensiva
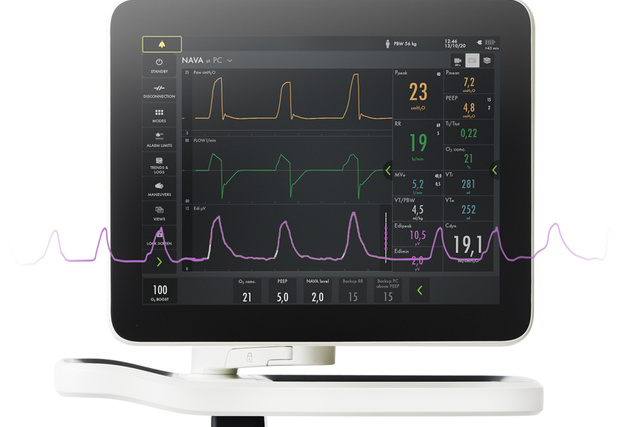
Monitorare Edi – Il segnale vitale della respirazione
Oltre a monitorare l'impatto della ventilazione meccanica sulla funzionalità polmonare, è anche indispensabile monitorare la stimolazione respiratoria del paziente e lo sforzo dal giorno zero. Il monitoraggio Edi facilita un processo decisionale precoce e più informato. Grazie a questo segno vitale nello schermo inferiore, è possibile rilevare l'inattività del diaframma, la sedazione eccessiva, l'asincronia paziente-ventilatore e l'assistenza eccessiva o insufficiente. Consente inoltre di monitorare l'aumento del lavoro respiratorio durante i tentativi di svezzamento e post-estubazione.[5] [6] [7] [8] [9] [10] [11] [12] [13] [14] [15].

Ventilazione protettiva diaframmatica
Una ventilazione meccanica non ottimale può causare rapidamente l'atrofia acuta del diaframma o lesioni indotte dal carico associate a scarsi esiti clinici [16] [17]. I principali vantaggi fisiologici di NAVA sono che la pressione viene sempre erogata in proporzione e in sincronia con la stimolazione respiratoria del paziente e che Edi è immediatamente disponibile come strumento diagnostico al letto del paziente [1] [2]. NAVA riduce la durata dello svezzamento e aumenta la percentuale di successo di pazienti svezzati [3][4].

Ventilazione protettiva polmonare
Una differenza fondamentale tra le modalità NAVA e quelle con supporto convenzionale è che il volume corrente (VT) è controllato tramite emissione neuroelettrica dal centro respiratorio del paziente. La sovradistensione polmonare viene così evitata grazie al riflesso di Hering-Breuer, che riduce la stimolazione respiratoria a volumi correnti più elevati per evitare l'iperinflazione. Di conseguenza, è possibile ottenere una respirazione spontanea protettiva polmonare entro l'intervallo di protezione di 6-8 ml/kg [1] [2] [18] PBW.
Migliore esperienza per il paziente
È stato dimostrato che NAVA migliora l'esperienza complessiva del paziente in terapia intensiva, aiutando i medici a ridurre potenzialmente la sedazione con un maggiore comfort e una migliore qualità del sonno [19] [20] [21] [22] [23]. Insieme, Edi e NAVA garantiscono che gli sforzi respiratori di tutti i pazienti siano valutati e trattati in maniera efficace. Per i pazienti con esacerbazione acuta della BPCO, la nostra modalità NAVA NIV non invasiva e indipendente dalle perdite può essere utile per gestire efficacemente il proprio stato ed evitare l'intubazione [14] [24] [25] [26] [27] [28].
I principali vantaggi in breve:
- Riduzione delle complicanze [9] [10] [29] [30]
- Monitoraggio e riduzione della sedazione [5] [19] [20] [21]
- Svezzamento precoce e più efficace [3] [4] [8] [13] [14]
- Tempo di ventilazione meccanica più breve [3] [20] [21]
Supporto personalizzato durante il trattamento
NAVA invasiva
Assistenza sincronizzata, gestione di svezzamento e sedazione, supporto dell'attivazione precoce del diaframma.

NAVA non invasiva
Assistenza sincronizzata, indipendente da perdite in modo da permettere un'applicazione più delicata della maschera.
Monitoraggio Edi
Monitora l'attività del diaframma e lo sforzo respiratorio dopo l'estubazione. Se necessario, può essere utilizzato con la terapia ad alto flusso.
Brochure
-
Servo-u gives you many options for personalized lung protection and weaning, for treatment of all patient categories. All are easy to understand, implement and use.
-
Servo-n offers an advanced all-in-one solution for personalized lung protection and weaning, helping neonates breathe, sleep and grow.
-
Diaphragm monitoring, helping you improve mechanical ventilation
Dati tecnici
-
Detect electrical activity of diaphragm, with our range of Edi catheters, enabling NAVA and NIV NAVA ventilation modes, and available in all patient categories.
Marketing Sales - Pocket Guides
-
Edi catheter - with ENFit connector pocket guide
Clinical - Articles
-
clinical literature, NAVA, NIV NAVA, Edi monitoring, adult patients, meta-analyses, systematic reviews, randomized controlled trials, health economy, detecting asynchrony, monitoring sedation, improving synchrony, improving tidal volume variability lung protective ventilation, gas exchange and hemodynamics, diaphragm protective ventilation, comfort and sleep quality, promoting weaning and extubation, supporting ecmo and ecco₂r, MX-7689 Rev05
-
clinical literature, nava, niv nava, and Edi monitoring, neonatal, pediatric patients, meta-analyses,systematic reviews,reviews, randomized controlled trials, edi levels, neural breathing pattern, reducing central apneas, reducing sedation needs, iimproving comfort, improving synchrony, improving oxygenation, reducing inspiratory pressure, improving breathing, variability & hemodynamics, promoting weaning, extubation, supporting adjunctive therapies, MX-7688 Rev06
Training Material
-
NAVA, flowchart, adult, COPD, PEEP/O₂ titration strategies, Weaning and liberation, Edi, respiratory drive, Edi catheter insertion, Edi – Pressure proportionality, NAVA level – Edi – Tidal Volume/PBW, PositioningL window, Re-positioning, trouble shooting, increased Edi signal, Flow, triggering, switch to NAVA (PS) backup, COPD patient observations:, PEEP/O₂ titration strategies, Weaning and liberation
-
NAVA, NIV NAVA, neonatal Flowchart, Neurally Adjusted Ventilatory Assist, neonate, mechanical ventilation, Edi catheter, work of breathing, WOB, respiratory vital sign, apnea time, PEEP, CPAP, High Flow, NAVA set up, NAVA terminology, Edi catheter insertion and positioning
Approfondite le vostre conoscenze con i nostri corsi di formazione ed eLearning
Per ulteriori informazioni sui nostri eventi in loco o sui corsi di formazione da remoto, potete anche contattare il vostro rappresentante locale di vendita e assistenza.