Individuell angepasste Beatmung
– weil jede Patientin und jeder Patient einzigartig ist.

Jede Patientin und jeder Patient bringt individuelle Voraussetzungen mit. Ob ein Frühchen, das nur 300 Gramm wiegt, oder ein Erwachsener mit akutem Atemversagen oder chronischer Lungenerkrankung – die Bedürfnisse und Komplexitäten unterscheiden sich stark. Das ist auch der Grund, weshalb wir mit Leidenschaft innovative und individuell angepasste Beatmungslösungen entwickeln, die die Funktion der Lunge und anderer Organe erhalten, die Entwöhnung beschleunigen und bessere Behandlungsergebnisse unterstützen.

Individueller Lungenschutz – Tools zur individuellen Anpassung der Behandlung
Um die Interaktion zwischen Patientin/Patient und Beatmungsgerät zu personalisieren und beatmungsbedingten Lungenverletzungen vorzubeugen, bieten wir ein leistungsstarkes Toolkit für individuellen Lungenschutz. Es umfasst Tools wie Servo Compass, transpulmonale Drucküberwachung, Open Lung Tool, automatisches Lungen-Recruitment und vieles mehr. Alle Optionen wurden entwickelt, um Sie unter Einhaltung der Krankenhausprotokolle optimal zu unterstützen.

Individuelle Entwöhnung – Tools zur leichteren Reduzierung der Atemunterstützung bei Ihren Patientinnen und Patienten
Die Stabilisierung der Patientin/des Patienten, die Reduzierung der Sedierung und die Entwöhnung der Patientin/des Patienten vom Beatmungsgerät können personalisierte Funktionen für die Entwöhnung erfordern. Unsere Servo Beatmungsgeräte bieten eine Reihe von Tools, die Ärztinnen und Ärzte sowie Patientinnen und Patienten beim Entwöhnungsprozess unterstützen können. Darunter unser NAVA-Beatmungsmodus, nicht-invasive NIV NAVA und High-Flow-Sauerstofftherapie.
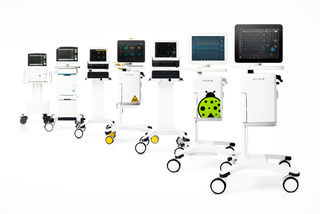
Finden Sie eine individuell angepasste Beatmungslösung, die Ihren Anforderungen entspricht
Mit unseren Servo Geräten können Sie das richtige Modell für die jeweilige Patientin oder den jeweiligen Patienten, Ihre Einrichtung und Ihre Krankenhausanforderungen auswählen. Dank der Flexibilität und der leichten Bedienung können Sie die Behandlung mit unseren Tools noch stärker individuell anpassen, um Komplikationen zu reduzieren und die Entwöhnung bei invasiver und nicht-invasiver Beatmung früher einzuleiten – von der Intensivstation bis zur Überwachungsstation und für alle Patientenkategorien.

Die Geschichte des Servo Beatmungsgeräts
Dies ist die Geschichte einer Revolution. Eine Geschichte, die unsere Anschauungen über die Beatmung auf der Intensivstation für immer verändern sollte. Ein wissenschaftliches Wunder, das die medizinische Welt vor mehr als fünfzig Jahren in seinen Bann schlug und unser Verständnis von individuell angepasster Beatmung, wie wir sie heute kennen, revolutioniert hat. Wir nannten es das Servo Beatmungsgerät. Das weltweit erste Flow-gesteuerte Beatmungsgerät mit einem schnellen Servosteuersystem.
Warum Sie gerne mit einem Servo Beatmungsgerät arbeiten werden
Erhöhen Sie die Patientensicherheit
Reduzieren Sie die Arbeitsbelastung und minimieren Sie Bedienfehler und Notfallsituationen mit einem Servo Beatmungsgerät.[1]
Auf Ihre Anforderungen zugeschnitten
Sorgen Sie für qualitativ hochwertige Beatmung in jeder Situation und für Patientinnen und Patienten jeden Alters, vom Neugeborenen bis zum Erwachsenen.
Sichern Sie Ihre Investition
Zuverlässige Leistung, geringer Wartungsaufwand und einfache Verbindung zu Ihren Krankenhaussystemen.
Erhöhen Sie die Patientensicherheit
Erhöhen Sie die Patientensicherheit und verringern Sie die Arbeitsbelastung
Eine kürzlich in Critical Care erschienene Studie hat gezeigt, dass Sie mit einem benutzerfreundlichen mechanischen Beatmungsgerät die Patientensicherheit und die Arbeitsbelastung des Personals positiv beeinflussen können.[1]
"Es ist, als ob das Benutzerhandbuch im Gerät wäre."
Unsere benutzerfreundliche Anleitung ist für die Servo-U/n/air Beatmungsgeräte erhältlich. Sie bietet informative Bildschirm-Textanleitungen zu Beatmungsmodi und -einstellungen. Bilder zeigen, wie sich die Einstellungen auf die Beatmung auswirken, bei aktiven Alarmen werden Empfehlungen angezeigt, es gibt eine Sicherheitsskala und vieles mehr. Weitere Informationen im Video.
Optimale Unterstützung
Studien zeigen, dass viele Patientinnen und Patienten auf der Intensivstation Schwierigkeiten haben, mit einem Beatmungsgerät zu atmen. Diese Patientinnen und Patienten haben mehrere Probleme mit der Beatmung [5] und verbrauchen eine unverhältnismäßig große Menge an Ressourcen.[6] Erfahren Sie weiter unten, wie wir Ihnen beim Bewältigen dieser Herausforderungen helfen können.
Weitere Möglichkeiten zur individuellen Anpassung der Beatmung mit zielgerichteter Heliox-Therapie
Von Intensivmedizinerinnen und Intensivmedizinern, die mit Servo Beatmungsgeräten arbeiten, hören wir oft, dass sie neue Therapieoptionen besonders schätzen, die sicher und einfach zu bedienen sind und eine fortschrittliche und individuell angepasste Beatmung unterstützen. Ein Beispiel dafür sind obstruktive Lungenerkrankungen wie starkes Asthma, Bronchiolitis oder COPD, die eine zusätzliche gezielte Unterstützung erforderlich machen können.
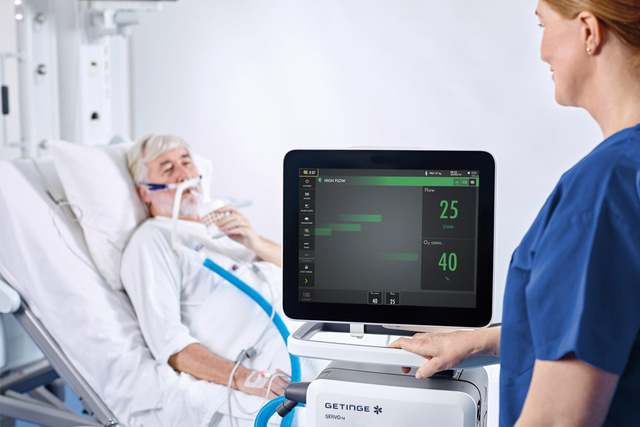
Herausforderung: Intubationen bei Patientinnen und Patienten mit Atemversagen vermeiden
Nicht-invasive Beatmungsunterstützung kann Intubationen und die daraus resultierenden Komplikationen wie beispielsweise beatmungsbedingte Pneumonien (VAP, ventilator-associated pneumonia),[7] übermäßige Sedierungen,[8] Delirien[9] und die allgemeine Schwäche nach Intensivbehandlungen reduzieren.[10] Mit nicht-invasiver Beatmungsunterstützung können die Patientinnen und Patienten aktiv bleiben – eine Strategie, die heutzutage auf vielen Intensivstationen verfolgt wird. Servo-u bietet viele Möglichkeiten, Ihre Patientinnen und Patienten bei nicht-invasiven Therapien zu unterstützen.
Herausforderung: Verhinderung beatmungsinduzierter Lungenschäden (VILI) während der kontrollierten Beatmung
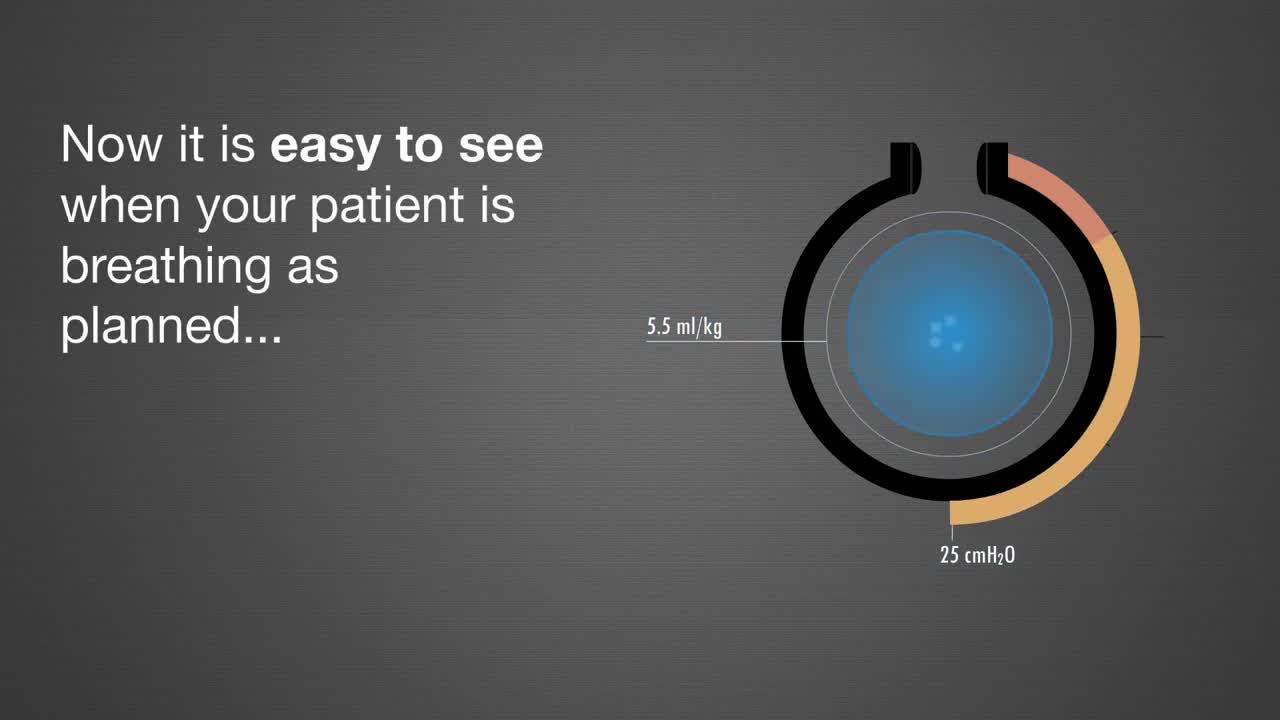
Manchmal ist es erforderlich, die Atmung der Patientin/des Patienten vollständig zu kontrollieren. Dabei kann es möglicherweise zu Barotrauma, Volumentrauma und Atelektasen kommen. Das Risiko dafür lässt sich jedoch reduzieren.[11] Servo Compass ist ein Tool, mit dem Sie Änderungen beim Driving Pressure und Tidalvolumen pro Kilogramm idealisiertes Körpergewicht einfacher ablesen können. Diese Parameter sind eng mit der Überlebenswahrscheinlichkeit verbunden. [12] [13] Weitere Informationen über Servo Compass finden Sie im Video.

Frühzeitige protektive maschinelle Beatmung ist der Schlüssel zu guten Ergebnissen bei ARDS
Die Lungsafe-Studie zeigte, dass die schonende Beatmung nicht konsequent angewendet wird, was die Notwendigkeit besser zugänglicher und effektiverer bettseitiger Werkzeuge zur Identifizierung einer gefährdeten Lunge deutlich macht. Diese wichtige Studie kam zu dem Schluss, dass ARDS selten diagnostiziert, unterbehandelt und immer noch mit einer hohen Sterblichkeitsrate verbunden ist.
Herausforderung: Verhinderung beatmungsbedingter Lungenschäden (VILI) während der assistierten Beatmung
Studien haben gezeigt, dass die neural regulierte Beatmungsunterstützung (NAVA, Neurally Adjusted Ventilatory Assist) eine lungenschonende Spontanatmung mit besserer Synchronisierung von Patientin/Patient und Beatmungsgerät und besserem Gasaustausch fördert.[14] [15] Mit NAVA begrenzen die Atemzentren und -reflexe in den Lungen und oberen Atemwegen sofort das Tidalvolumen, wenn die Lungen überdehnt werden. Dadurch erhalten die Patientinnen und Patienten die Möglichkeit, ihre eigenen Tidalvolumina und Atmungsmuster zu wählen, was VILI möglicherweise einschränkt.[16] [17]
Herausforderung: beatmungsbedingte Zwerchfellfehlfunktion (VIDD) vermeiden
Die Zwerchfellstärke kann sich bereits nach 48 Stunden maschineller Beatmung um 21 Prozent reduzieren.[18] Die Zwerchfellaktivität zu bestimmen, kann schwierig sein,[19] muss es aber nicht. Mit der Überwachung des Edi-Signals können Sie die Zwerchfellaktivität der Patientin/des Patienten überwachen, und die individuell angepasste NAVA-Beatmung verbessert die Zwerchfelleffizienz und reduziert die Phasen übermäßiger oder unzureichender Atemunterstützung.[20] [21] Weitere Informationen über Edi erhalten Sie im Video.
Herausforderung: Asynchronität von Patientin/Patient und Beatmungsgerät vermeiden
Für Patientinnen und Patienten mit einer hochgradigen Asynchronität sind die Behandlungsergebnisse schlechter und die Beatmungsdauer ist länger.[22] [23] [24] [25] Die Asynchronität von Patientin/Patient und Beatmungsgerät ist zudem die Ursache für 42 % aller Sedierungen auf der Intensivstation.[26] Durch die Überwachung der Zwerchfellaktivität (Edi) kann Asynchronität leichter festgestellt werden, sodass Sie das Beatmungsgerät leichter auf die Bedürfnisse Ihrer Patientin/Ihres Patienten einstellen können.[27] Erfahren Sie im Video, wie Edi funktioniert.

Herausforderung: Verspätete Entwöhnung verhindern
Laut einer kürzlich durchgeführten Studie kam es bei 29 % der Patientinnen und Patienten aufgrund von Zwerchfell-Fehlfunktionen zu Komplikationen während der Entwöhnung. Dadurch verlängerte sich die Zeit für die mechanische Beatmung um bis zu 16 Tage.[18] Doch dank NAVA-Beatmung kann sich Ihre Patientin/Ihr Patient mit weniger Sedierung und einem aktiven Zwerchfell wohler fühlen, was Sie bei der Förderung früher Entwöhnung unterstützen könnte.[2] [3] [4] Darüber hinaus kann die Überwachung der Zwerchfellaktivität (Edi) Ihnen bei der Beurteilung helfen, ob die Entwöhnung durchgeführt werden kann, sowie die Atemarbeit während des Aufwachens überwachen, auch wenn keine Unterstützung durch ein Beatmungsgerät erfolgt.[27]
Passen Sie Ihre Beatmung an jede Situation an

Unabhängigkeit von der Krankenhausinfrastruktur
Die turbinengetriebene Beatmung erleichtert den Zugang zu hochqualitativer Beatmung im ganzen Krankenhaus, von der Intensivstation bis zum Überwachungsraum. Servo-air ist mit invasiver und nicht-invasiver Beatmung kompatibel.

MRT-kompatible Beatmung
Servo-u MR sorgt für die Beatmung aller Patientenkategorien während des MRT-Scans, ermöglicht invasive Beatmung und High-Flow-Therapie. Es leitet Sie auch in eine sichere Position im MR-Raum und arretiert automatisch alle Räder, sobald Sie den Griff loslassen.
Hyperbare Sauerstofftherapie
Servo-i HBO sorgt für eine Beatmung in ITS-Qualität mit allen Überwachungsmöglichkeiten in einer Tiefe von bis zu 30 Metern. Erhältlich für alle Patientenkategorien.
Eine lohnende Investition und stressfreie Verantwortung

Kosteneffektive Versorgung
Servo Beatmungsgeräte sind intuitiv und einfach zu bedienen, besitzen nur wenige Teile, die gereinigt werden müssen, und sind einfach in der Wartung, was für minimalen Schulungsaufwand und hohe Personaleffizienz sorgt.
An Ihre Umgebung angeschlossen
Servo Beatmungsgeräte lassen sich an eine Vielzahl von PDMS-Systemen und Patientenmonitoren anschließen.[1] Ein HL7-Konverter gewährleistet die Konformität des Systems mit dem technischen IHE-Rahmenwerk.
Smartes Gerätemanagement
Ähnliche Optik und Handhabung der Beatmungsgeräte und austauschbare Einsteckmodule erhöhen den Komfort und ermöglichen den Betrieb hochkomplexer Beatmungsgeräte zusammen mit mobileren Lösungen.
Skalierbares Wartungsprogramm
Unsere Remote-Services helfen Ihnen, Informationen auf Ihren Geräten von jedem Krankenhaus-Computer aus zu überwachen und darauf zuzugreifen. Eine Reihe von Original-Verbrauchsartikeln und -Teilen gewährleistet, dass Ihr Servo Beatmungsgerät stets seine beste Leistung bringt.
Lernen Sie unsere Produkte kennen
Finden Sie die richtigen Produkte und Lösungen