Low-flow anesthesie: uitdagingen overwinnen met automatisering
Van milieusparende en economische aspecten tot patiëntveiligheid, low-flow anesthesie biedt een verscheidenheid aan voordelen. De complexiteit van de procedure vormt in de praktijk echter vaak een uitdaging. Dr. Jan Hendrickx, expert in de farmacokinetiek van inhalatie-anesthetica en draaggassen, legt uit hoe geautomatiseerde systemen de toepassing van deze methode fundamenteel veranderen, waardoor artsen kunnen profiteren van de voordelen terwijl ze de complexiteit gemakkelijk kunnen beheersen.
Wat is low-flow anesthesie?
Bij low-flow anesthesie gebruikt een rebreathingsysteem een fresh gas flow (FGF) die kleiner is dan de minuutventilatie van de patiënt. Bij deze aanpak kan de patiënt een aanzienlijk deel van de uitgeademde gassen opnieuw inademen, met uitzondering van kooldioxide (dat wordt geabsorbeerd).
Low-flow-anesthesie wordt doorgaans gekenmerkt door een FGF van minder dan 1,0 L/min. Binnen het FGF-spectrum zijn er verschillende gradaties zoals lage flow, minimale flow of metabolische flow, die verwijzen naar de verdere reductie van FGF. Voor dr. Jan Hendrickx, anesthesioloog in het OLV Ziekenhuis in Aalst (België), verwijzen deze historische termen naar slechts drie punten van het hele FGF-spectrum van respectievelijk 1, 0,5 en 0,2 L/min: "Hoewel deze termen veel worden gebruikt, is het nauwkeuriger om te verwijzen naar de specifieke FGF die wordt gebruikt. De term lower flow anesthesie wordt hier steeds belangrijker. Dit weerspiegelt de aanpassing naar een FGF onder het huidige verbruik. In plaats van vast te houden aan een strikte FGF-definitie, gaat het om het evolueren van de praktijk naar het laagste FGF-niveau waarmee men goed kan werken. Een dergelijke doelgerichte lage flow maakt het traditionele onderscheid in flow enigszins arbitrair."
Veelzijdige voordelen
Bij low-flow anesthesie wordt er minder gas in de atmosfeer uitgestoten en wordt de gassamenstelling van de ingeademde lucht verbeterd:
- Voordelen voor het milieu: minder vervuiling en verspilling
Alle anesthesiegassen werken als broeikasgassen en komen uiteindelijk in de atmosfeer terecht. Sommige hiervan hebben een aardopwarmingsvermogen dat 3700 keer zo groot is als dat van CO2[1], waarbij desfluraan de grootste impact heeft. Bij low-flow-anesthesie worden er minder anesthesiegassen in de omgeving uitgestoten. Dr. Hendrickx ziet dit als een groot voordeel: “Het circulaire systeem dat wordt gebruikt bij low-flow anesthesie werkt in principe als een recyclingsysteem.” Om de milieu-impact van inhalatie-anesthetica te verminderen, adviseert de deskundige om het verbruik van bijzonder milieubelastende stoffen te verminderen, vooral desfluraan.
- Voordelen voor de longen: behoud van warmte en vochtigheid
“Een bijkomend voordeel is de verbeterde verwarming en bevochtiging van de doorgaans koude en droge gassen die het circuitsysteem binnenkomen via de muuruitlaten in de operatiekamer. Hoe lager de FGF, hoe meer CO2 door de absorber wordt verwerkt, wat resulteert in een verhoogde productie van H2O en warmte." Dit bevordert de mucociliaire klaring, stabiliseert de lichaamstemperatuur, vermindert het vochtverlies en verhoogt zowel het comfort als de patiëntveiligheid[2].
- Economische voordelen: lagere kosten
De kosten voor anesthesiegassen vormen een aanzienlijk deel van de totale eigendomskosten van anesthesieapparatuur. Een lager verbruik van anesthetica heeft dus positieve economische gevolgen voor zorginstellingen.
- Voordelen voor het onderwijs: dieper begrip van farmacokinetiek
Verhoogde oplettendheid vanwege de complexiteit van de procedure draagt bij tot een dieper begrip van de farmacokinetiek, wat een belangrijk voordeel is van low-flow anesthesie.
- Veiligheidsvoordelen voor OK-personeel: geminimaliseerde lekkage
Omdat er minder ongebruikt, overtollig anesthesiegas in de atmosfeer vrijkomt, wordt de concentratie ervan in de operatiekamer aanzienlijk verminderd en wordt de belasting voor het operatiekamerpersoneel verminderd.
Opmerkelijk is dat veel van de voordelen van het gebruik van een rebreathingsysteem tijdens anesthesie al sinds 1924 bekend zijn, wat de blijvende waarde van deze technologie al bijna een eeuw onderstreept[3].
Uitdagingen bij handmatige low-flow anesthesie
Bij low-flow anesthesie wordt er minder gas in de atmosfeer uitgestoten en wordt de gassamenstelling van de ingeademde lucht verbeterd:
Voor veilige handmatige controle tijdens anesthesie is het essentieel om de verschillen te kennen tussen FGF, minuutventilatie, toegediende en ingeademde concentraties, en om een gasanalysator te gebruiken. Het niet naleven van deze principes kan resulteren in een overdosering of onderdosering van anesthetica, resulterend in hypotensie en bewustzijn van de patiënt, maar ook tot onvoldoende dosering van O2, wat kan leiden tot geïnspireerde hypoxische mengsels. Dr. Hendrickx wijst erop dat dit de reden is waarom handmatig gecontroleerde low flow in de praktijk vaak als een uitdaging of riskant wordt ervaren:
- Moeilijk: Het verlagen van de toevoer van vers gas vergroot het verschil tussen de vooraf ingestelde concentratie en de concentratie die daadwerkelijk door de patiënt wordt ingeademd. Hoe lager de FGF, hoe groter dit verschil wordt. Dit kan een gevoel van controleverlies geven, omdat wat wordt "toegediend" niet overeenkomt met "wat de patiënt ontvangt".
- Gevaarlijk: Een van de belangrijkste risico's van het gebruik van low-flow anesthesie is de vorming van hypoxische mengsels. Het verminderen van de toevoer van vers gas in een rebreathingsysteem kan de geïnspireerde O2 verdunnen tijdens de rebreathing (fig. 1). Als gevolg hiervan kan de ingeademde zuurstof dalen tot onder de toegediende hoeveelheid. Als deze discrepantie niet onmiddellijk wordt herkend en aangepakt, kunnen er hypoxische mengsels ontstaan.
- Omslachtig: "Het verlagen van de FGF bij geïnhaleerde anesthetica kan discrepanties veroorzaken tussen de toegediende en geïnspireerde concentraties, langzamer inwassen veroorzaken, frequentere aanpassingen van de verdamper nodig maken, het moeilijker maken om de instellingen voor individuele patiënten te voorspellen en kan schommelingen veroorzaken in de doelconcentratie van het uitgeademde middel. Dit effect neemt toe naarmate de FGF afneemt", zegt dr. Hendrickx. Er zijn voortdurend handmatige aanpassingen nodig, wat het risico op onjuiste anesthesiegasniveaus en onvoldoende anesthesiediepte kan verhogen. "Traditionele benaderingen hebben de neiging om te veel nadruk te leggen op wiskunde, maar low flow is eenvoudig. Er is geen geavanceerde wiskunde nodig wanneer deze principes worden toegepast op zowel inhalatiemiddelen als O2."
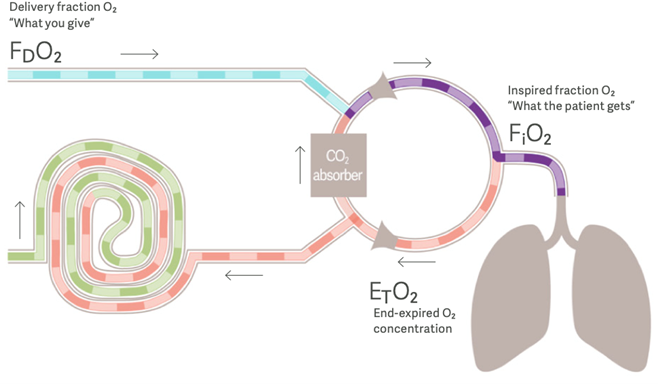
Fig. 1: O2-verdunningseffect in een cirkelsysteem
Uitdagingen overwinnen: de verschuiving naar automatisering
"Doelgerichte low-flow anesthesie in een gesloten circuitsysteem lost alle bovengenoemde problemen op," zegt dr. Hendrickx. "In plaats van het handmatig bedienen van flowmeters en verdampers om specifieke anesthesie- en O2-concentraties te behouden, wordt dit gedaan door een anesthesietoestel dat is uitgerust met een automatische gascontrole. Deze past automatisch de instellingen van de flowmeter en verdamper aan, om de doelconcentraties te bereiken. Hierdoor kunnen artsen de FGF minimaliseren en daarmee dus de verspilling verminderen."
Automatic Gas Control (AGC) vergemakkelijkt de regeling van zuurstoftoediening door middel van een enkele FiO2 doelinstelling. Deze instelling heeft voorrang en wordt niet beïnvloed door de selectie van de snelheid van het anesthesiemiddel, waardoor het risico op hypoxie wordt beperkt. Hierdoor kan de toediening van het middel worden aangepast aan de status van de patiënt of de chirurgische incisietijd en wordt het risico op onder- of overdosering geminimaliseerd. Een snelheidsregelaar en een real-time voorspellingstool stellen clinici in staat om de tijd tot het einddoel te bepalen, waardoor de efficiëntie van de gastoediening wordt verbeterd. De positieve effecten van AGC worden ondersteund door zowel bewijs als consensus onder deskundigen[4],[5],[6].
AGC: een slimme investering in duurzaamheid
De AGC-technologie maakt een veilige en aanzienlijke vermindering van anesthesieafval mogelijk, tot wel 58%.[7] "Patiëntveiligheid is van onschatbare waarde en milieubescherming is van cruciaal belang. Terwijl lagere flows het verbruik van inhalatiemiddelen verminderen, verhogen ze ook het gebruik van CO2 absorbers, maar al mijn analyses tot nu toe suggereren dat het gecombineerde effect een vermindering in kosten en vervuiling is," zegt Dr. Hendrickx. Er bestaan modellen op maat om dit voor specifieke scenario's te berekenen.
De Flow-anesthesietoestellen van Getinge bieden de voordelen van low-flow anesthesie zonder de nadelen ervan. Deze toestellen, die zijn uitgerust met AGC, volumereflectortechnologie en een verdamper met brandstofinjectortechnologie, stellen artsen in staat om op veilige wijze anesthesie met minimale flow toe te passen, waardoor de uitstoot van anesthesiegassen wordt verminderd en de kosten worden geminimaliseerd. Als het zuurstofniveau onder 21% zakt zonder tussenkomst van de arts, grijpt de O2Guard - de enige commercieel verkrijgbare actieve geïnspireerde hypoxiebewaker - in om toediening van hypoxische mengsels te voorkomen, waardoor het risico op hypoxie[8],[9], wordt geminimaliseerd.
[1] Sulbaek Anderson MP, et al. Inhalation anaesthetics and climate change. Br J Anaesth. 2010;105:760-766
[2] M. Bilgi, S. Goksu, A. Mizrak, et al. Comparison of the effects of low-flow and high-flow inhalational anaesthesia with nitrous oxide and desflurane on mucociliary activity and pulmonary function tests, Eur J Anaesthesiol 2011;28:279–283
[3] Waters R.M 1924 Clinical scope and utility of carbon dioxid filtration in inhalation anesthesia. Anesthesia and Analgesia Feb p 20-22, 26
[4] Carette R, De Wolf AM, Hendrickx JF. Automated gas control with the Maquet Flow-i. J Clin Monit Comput. 2016 Jun;30(3):341-6.
[5] Lucangelo U, Garufi G, Marras E, et al. End-tidal versus manually-controlled low-flow anaesthesia. J Clin Monit Comput. 2014; 28: 117-121
[6] Brattwall M, Warrén-Stomberg M, Hesselvik F, Jakobsson J. Brief review: Theory and practice of minimal fresh gas flow anesthesia. Can J Anaesth. 2012 Aug;59(8):785-97.
[7] Kalmar A. et al. Minimizing sevoflurane wastage by sensible use of automated gas control technology in the flow-i workstation: an economic and ecological assessment. J Clin Monit Comput. 2022 Jan 3. doi: 10.1007/s10877-021-00803-z
[8] Ghijselings IE, De Cooman S, Carette R, et al. Performance of an active inspired hypoxic guard. J Clin Monit Comput. 2016 Feb;30(1):63-8t.
[9] Hendrickx JF, De Wolf AM, De Hert S. O2, anybody? Eur J Anaesth 2015, 32:371–373.