W jaki sposób monitorowanie przepony może pomóc w poprawie wentylacji mechanicznej
Wspomaganie oddychania jest interwencją ratującą życie na Oddziale Intensywnej Terapii, ale bez odpowiedniej równowagi zwiększa również ryzyko niekorzystnych wyników.[1],[2] To właśnie wtedy monitorowanie przepony może pomóc, ponieważ jest to wyznacznik, takich wyników jak śmiertelność szpitalna i przedłużone odzwyczajanie. Ponadto może pomóc w podejmowaniu bardziej świadomych decyzji dotyczących terapii w całym procesie leczenia oddechowego.
Wpływ kliniczny uszkodzenia przepony
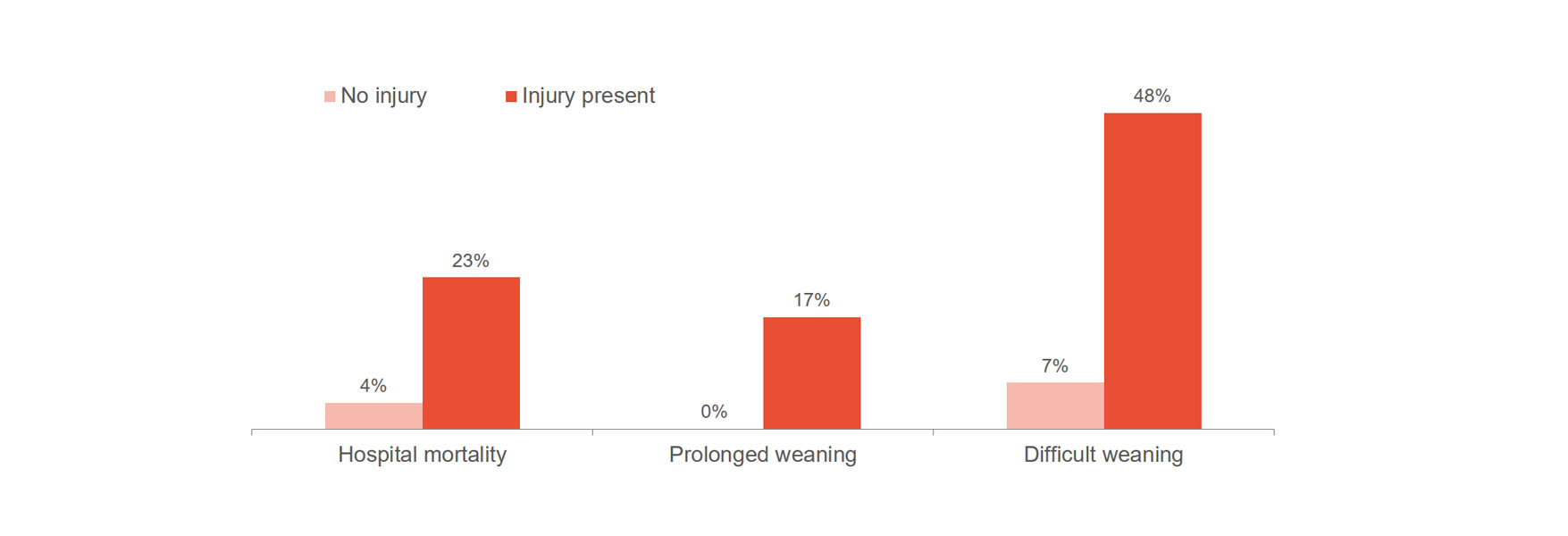
Uszkodzenia przepony znacznie zwiększają ryzyko niekorzystnych skutków, takich jak trudne odzwyczajanie, przedłużone odzwyczajanie czy śmiertelność szpitalna.[1],[2] Co ważne, u 23-84% pacjentów wykazało znaczący uraz przepony podczas pierwszego badania próby oddechu spontanicznego.[3] Jedno z badań wykazało średni czas wentylacji na poziomie 576 godzin w przypadku pacjentów z urazem przepony, w porównaniu z 203 godzinami w przypadku pacjentów bez obrażeń.[4]
Głównym powodem są dwa czynniki.[1] W niektórych przypadkach pacjenci pracują zbyt ciężko, aby wykonać oddech, co prowadzi do zgrubienia przepony. W innych przypadkach pacjenci pracują zbyt mało z powodu zastosowanego nadmiernego wspomagania i/lub wentylacji kontrolowanej wprowadzonej na wczesnym etapie, co prowadzi do atrofii. Obydwa czynniki pogorszyły wyniki, a wyzwanie, przed jakim stają obecnie lekarze, polega na tym, że powszechnie stosowana diagnostyka respiratora nie rejestruje tych informacji.
Dlaczego bieżąca diagnostyka respiratora nie wystarcza
Krzywe respiratora są używane do interpretacji potrzeb pacjenta w zakresie oddychania, ale ich główną funkcją jest pokazanie tego, co jest dostarczane pacjentowi. Utrudnia to wykrywanie asynchroniczności, nadmiernej sedacji, nadmiernego i niedostatecznego wspomagania podczas spontanicznego oddychania.
Przykładowo tylko 21% lekarzy wykrywa asynchroniczność w formie pominiętych wysiłków wdechowych.[5] Co więcej, pacjenci wentylowani ze wspomaganiem ciśnieniowym mogą zdawać się wyzwalać spontaniczne oddechy, gdy w rzeczywistości ich nie wyzwalają.[5], [6]
W rezultacie powstaje niepewność co do wysiłku oddechowego pacjenta i w jakim stopniu jest on narażony na urazy przepony.
Jak monitorować przeponę
W celu sprawdzenia i zabezpieczenia przepony należy zdiagnozować potencjalny uraz i monitorować jej ciągłą pracę.
Ultradźwięki pozwalają ocenić dysfunkcję przepony, mierząc jej grubość i potencjalne zmiany grubości w czasie. Najnowsze osiągnięcia w obrazowaniu ultrasonograficznym umożliwiają lekarzom lepszą ocenę działania przepony i potencjalnie chronią ją podczas wentylacji mechanicznej.[7]
Dla ciągłego monitorowania przepony co oddech, wykorzystujemy aktywność elektryczną przepony (Edi). Jest to narzędzie diagnostyczne dostępne przy łóżku pacjenta za pomocą specjalnie zaprojektowanej sondy do żywienia. Sygnał napięciowy jest wyświetlany w formie wykresu obok konwencjonalnych krzywych ciśnienia/przepływu i przedstawia obecność, nieobecność oraz formę oddychania.
Edi pomaga zrozumieć pracę oddechową, wykryć synchronizację oraz ocenić, w jakim stopniu nadmierne lub niedostateczne wspomaganie oraz sedacja wpływają na zdolność oddechową.[8],[9] Można również wykryć zmiany w wysiłku po wykonanych interwencjach. Przykładem może być zmiana pozycji pacjenta, podawanie leków takich jak Salbutamol lub, co najważniejsze, zmniejszenie wspomagania wentylacji podczas odzwyczajania od wentylacji.
Prawdopodobnie do uzyskania pełnego obrazu potrzebne jest połączenie ultradźwięków i ciągłego monitorowania przepony (Edi).
Jak monitorowanie przepony może pomóc w ochronie pacjenta i w uproszczeniu odzwyczajania
Aby uniknąć urazów płuc spowodowanych wentylacją, należy unikać wentylacji inwazyjnej, asynchronicznej oraz nadmiernego i niedostatecznego wspomagania, a także dłuższych okresów sedacji i bezczynności przepony. Pacjenci „walczący z respiratorem” często przegrywają. Skutkiem tego jest zwiększona sedacja, przedłużona wentylacja i ewentualna intubacja.
Monitorowanie przepony może pomóc w rozwiązaniu tych problemów.[10],[11],[12] Pomaga dostrzec wysiłki podejmowane przez pacjenta przy każdym oddechu. Widać również, czy respirator reaguje na czas i z odpowiednim wspomaganiem, ponieważ masz obiektywną, fizjologiczną wartość, która może cię poprowadzić.
W terapii nieinwazyjnej może to pomóc w dostosowaniu czasu i wsparcia respiratora, co może zmniejszyć potrzebę intubacji. Dobra interakcja pomiędzy pacjentem, a respiratorem jest jednym z kluczowych czynników skutecznej wentylacji NIV.[13]
Ciągłe monitorowanie może również służyć jako wskaźnik wysiłku oddechowego w czasie rzeczywistym, pomagając zrozumieć, kiedy intubacja jest naprawdę konieczna. Może to nawet pomóc w optymalizacji wyboru momentu wykonania prób oddechów spontanicznych oraz pozwoli na zwiększenie ich skuteczność i częstotliwości.
W jaki sposób monitorowanie przepony może skrócić czas na respiratorze
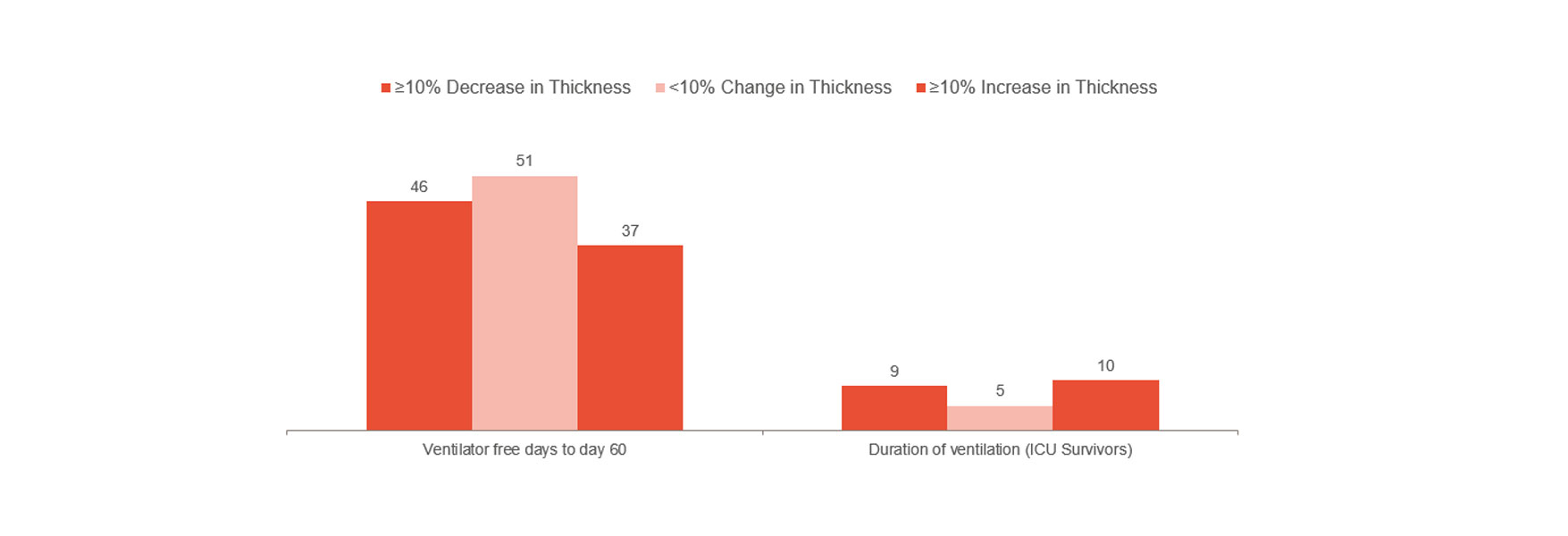
Goligher wykazał, że wczesna zmiana grubości przepony była znacznikiem długości pobytu na oddziale Intensywnej Terapii oraz innych powikłań, takich jak reintubacja, tracheotomia, przedłużona wentylacja mechaniczna i śmierć.[1] Wskazuje to, że pozostawanie w zakresie frakcji pogrubienia 10-20% może być optymalnym krokiem. W związku z tym, może wskazywać jakie jest ryzyko dla pacjenta i pomóc w optymalizacji leczenia. Dalsze zrozumienie, czy uniknięcie uszkodzenia przepony może zapobiec powikłaniom wymaga randomizowanych badań klinicznych.
Zgodne z powyższym jest doświadczenie kliniczne szpitala w Londynie, które wykazało znaczne skrócenie czasu poświęcanego na wentylację mechaniczną podczas monitorowania czynności przepony.[14] Grupa bez monitorowania miała medianę 12 dni poświęconych na wentylację mechaniczną w porównaniu z medianą 9 dni dla monitorowanej grupy (103 pacjentów z 493).
Monitorowanie przepony może również pomóc w wykryciu zaburzeń, takich jak wrodzony zespół centralnej hipowentylacji i uszkodzenie nerwów przeponowych.[15],[16]
W jaki sposób monitorowanie przepony może pomóc w podejmowaniu bardziej świadomych decyzji dotyczących leczenia
Monitorowanie czynności przepony może pomóc w podejmowaniu bardziej świadomych decyzji dla dobra pacjenta, przez cały okres leczenia oraz dostarcza cennych informacji, w wielu momentach, gdy podejmowane są decyzje.
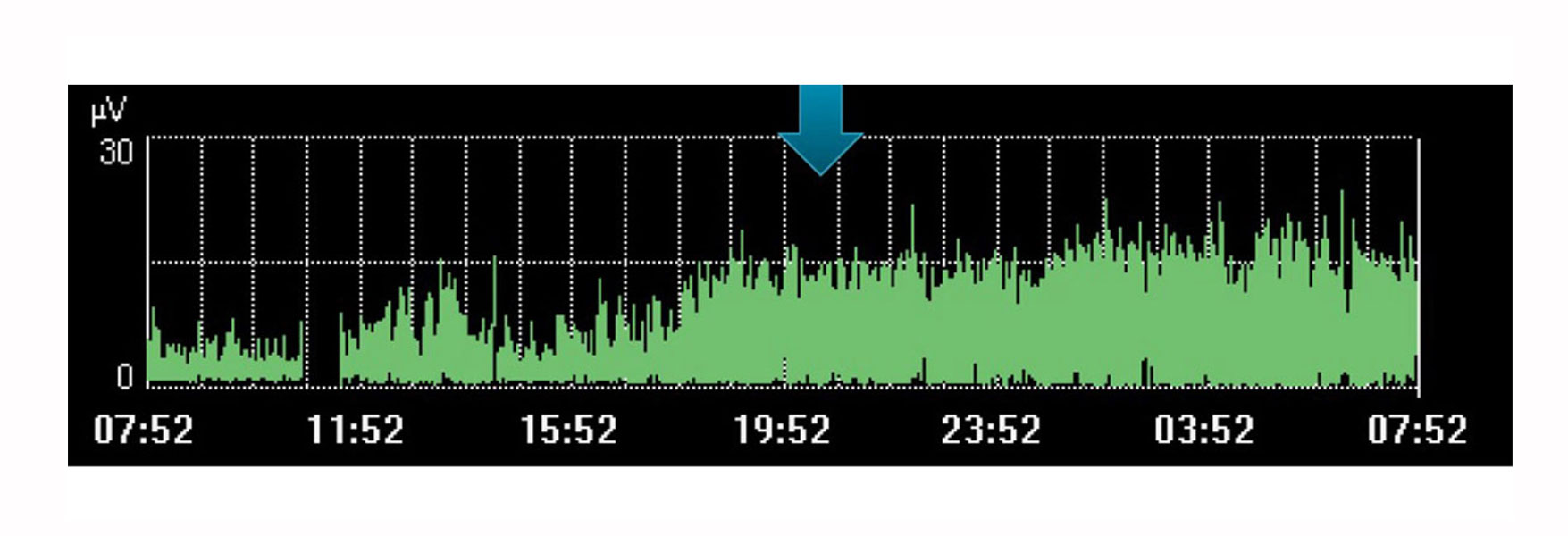
Analizuj trendy i monitoruj pracę oddechową
Najnowsze raporty wskazują, że monitorowanie przepony z użyciem sygnału Edi jest przydatne do monitorowania wysiłku oddechowego i interakcji pacjenta z respiratorem.[18]
Oczywiście monitorowanie Edi ma ograniczenia jako pojedyncza, oddzielna wartość. Podobnie jak inne zmienne fizjologiczne, należy je rozważyć w połączeniu z innymi pomiarami oraz w kontekście zmian w terapii — trend w czasie, który może pomóc w ustaleniu, czy pacjent podąża w żądanym kierunku.
Na przykład na powyższym obrazie widać wzrost wysiłku przepony w czasie, gdy lekarz zaplanował odpoczynek dla pacjenta. Trend ten wskazuje, że nie wystąpił, co jest widoczne po zwiększeniu wysiłku pacjenta w tym czasie.
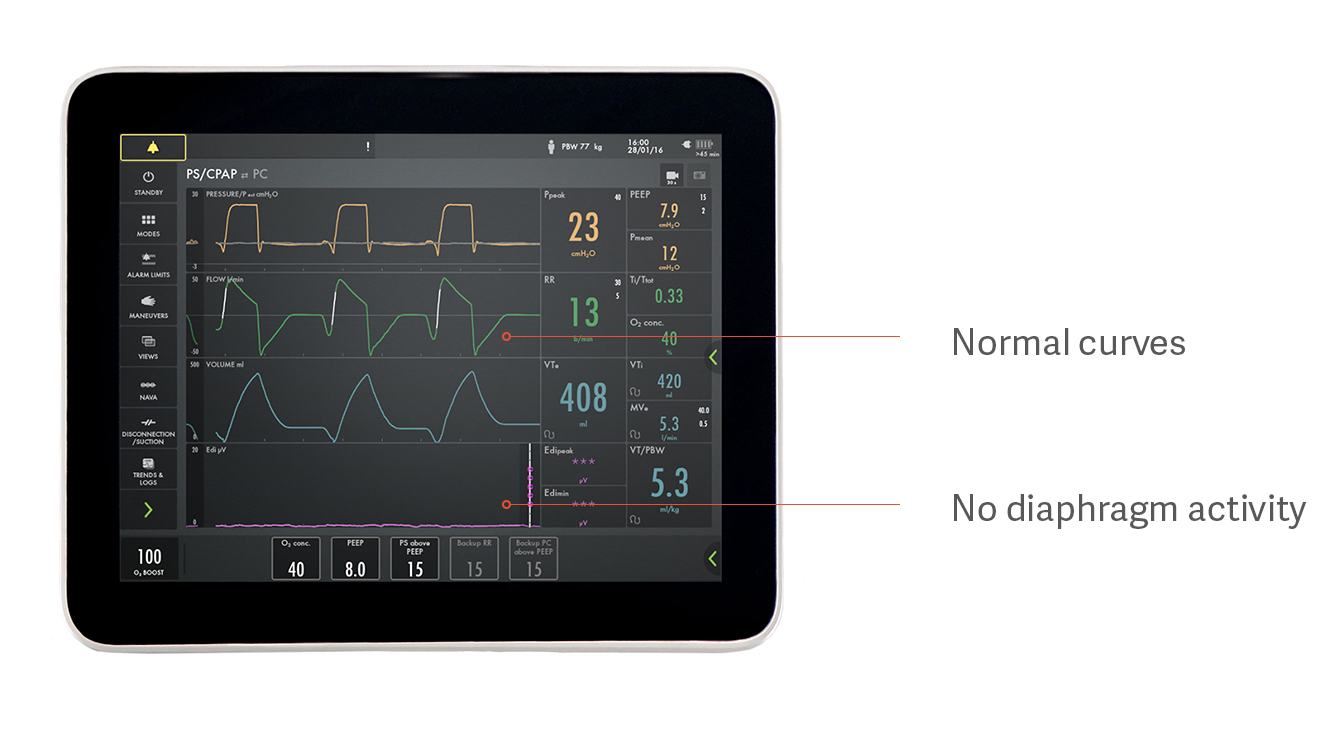
Identyfikacja nadmiernego i niedostatecznego wspomagania
Aby zapobiec uszkodzeniom przepony pacjenta, przepona musi być aktywna na odpowiednim poziomie. Trudno to zauważyć bez monitorowania przepony.
Na przykład pacjent może wyglądać jakby spontanicznie oddychał przy wspomaganiu ciśnieniowym, ale on w rzeczywistości w ogóle nie korzysta z przepony, jak pokazano na powyższym rysunku. Jest to jeden z przykładów tego, jak nadmierne wspomaganie uniemożliwia pracę przeponie, powodując jej atrofię. Krzywe ciśnienia, przepływu i objętości wyglądają normalnie, ale fioletowy sygnał Edi u dołu jest płaski, co wskazuje na nieaktywną przeponę.
Innym przykładem jest niedostateczne wspomaganie, które działa przeciwnie jak w przypadku nadmiernego wspomagania ale jest równie szkodliwe dla pacjenta. Pacjent zbyt słabo wspomagany wykonuje zbyt duży wysiłek podczas oddychania, co powoduje pogrubienie przepony. Może jest to łatwiejsze do zaobserwowania u pacjenta, ale bez obiektywnej wartości na respiratorze trudno jest to stwierdzić z całą pewnością.
Oba przykłady uszkodzeń przepony (atrofia i pogrubienie) są często obserwowane u pacjentów i związane są z gorszymi wynikami klinicznymi.[1]
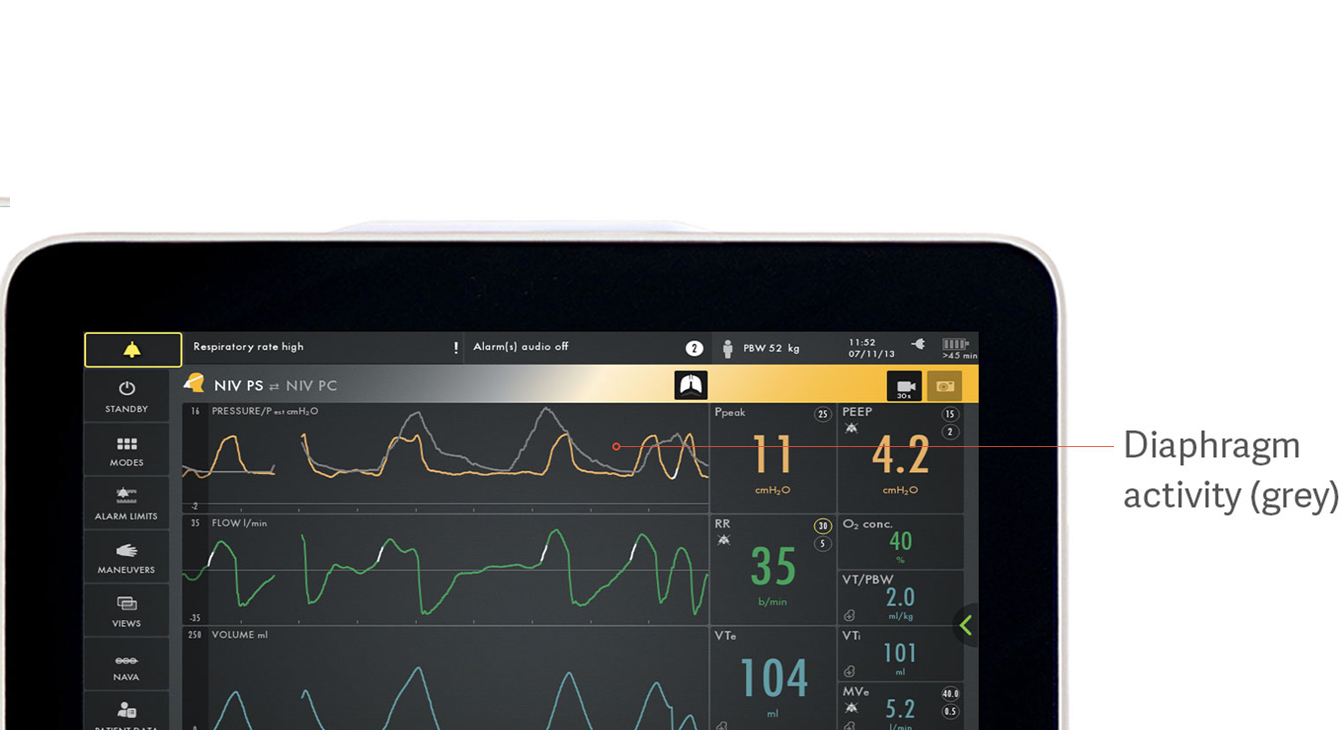
Unikanie braku synchronizacji pomiędzy pacjentem a respiratorem
Asynchroniczność wiąże się z gorszymi wynikami klinicznymi podczas wentylacji mechanicznej.[18] W niedawnym badaniu tylko 21% lekarzy udało się wykryć asynchroniczność w postaci pominiętych wysiłków wdechowych.[5] Istnieje wiele innych rodzajów asynchronii, które łatwo przeoczyć: nieskuteczny lub nadmierny wysiłek, opóźnione wysiłki wdechowe, opóźnione zakończenie wdechu, podwójne wyzwalanie i auto-wyzwalanie.
Ilustracja przedstawia sposób, w jaki aktywność elektryczna przepony w kolorze szarym pokrywa krzywą ciśnienia (żółtą), ułatwiając dostrzeżenie różnic w tym, czego wymaga pacjent a co jest dostarczane przez respirator.
Określanie trybu wentylacji
Twoim celem powinno być to, aby pacjent utrzymywał optymalny wysiłek oddechowy, który nie stanowi ani zbyt małego, ani zbyt dużego wysiłku.[1] Ciągłe monitorowanie czynności przepony pozwala określić, ile pacjent pracuje, jeśli w ogóle. Jeśli czynność przepony jest duża i wzrasta, może być konieczne zwiększenie poziomu wspomagania.[19],[20],[21]
Jeśli aktywność pacjenta jest niska lub maleje, możesz być w stanie zmniejszyć poziom wspomagania.[19] Ważne jest również monitorowanie innych parametrów diagnostycznych związanych z wentylacją przed zmianą wspomagania. W tym obszarze rośnie liczba badań naukowych. W przyszłości wiedza na temat parametrów przepony może jeszcze bardziej poprawić możliwości oceny.[22]
Ustaw optymalną wartość PEEP
Nie ma ustandaryzowanej metody ustawiania poziomu PEEP pacjenta podczas oddechu spontanicznego. Jednakże dobrze ustawiony PEEP może zmniejszać niedodmę, cykliczne otwieranie i zamykanie dróg oddechowych oraz może chronić pęcherzyki płucne. To z kolei optymalizuje mechanikę płuc i poprawia natlenowanie.
Miareczkowanie PEEP z monitorowaniem przepony wykazało wyraźne wyniki u noworodków, umożliwiając odpowiedni odpoczynek dziecku pomiędzy oddechami i zapobiegając derekrutacji płuc.[12]
U pacjentów dorosłych, Pasath użył monitorowania przepony oraz tlenu podczas zmian PEEP, w celu umożliwienia identyfikacji poziomu PEEP, przy którym następuje oddychanie przy minimalnym wysiłku.[23] Nadmierne obniżenie PEEP spowodowało wzrost pracy oddechowej o 50 do 60%, co w połączeniu z pogarszającym się poziomem tlenu sugerowało również częściową derekrutację płuc.
Optymalizacja zarządzania sedacją
Główną zaletą monitorowania aktywności przepony w odniesieniu do sedacji jest próba utrzymania jej w jak największym stopniu aktywnej.[1] Wystarczy monitorować czynność przepony pacjenta i reakcję na wentylację, aby uzyskać odpowiedni poziom sedacji przy zachowaniu aktywności przepony.
Konieczne może być odpowiednie przeszkolenie, aby odróżnić efekt sedacji od innych czynników fizjologicznych, które mogą wpływać na działanie przepony, jednakże Edi jest szczególnie skuteczny podczas przerw w sedacji, ponieważ cały czas można obserwować zmieniające się wysiłki pacjenta.
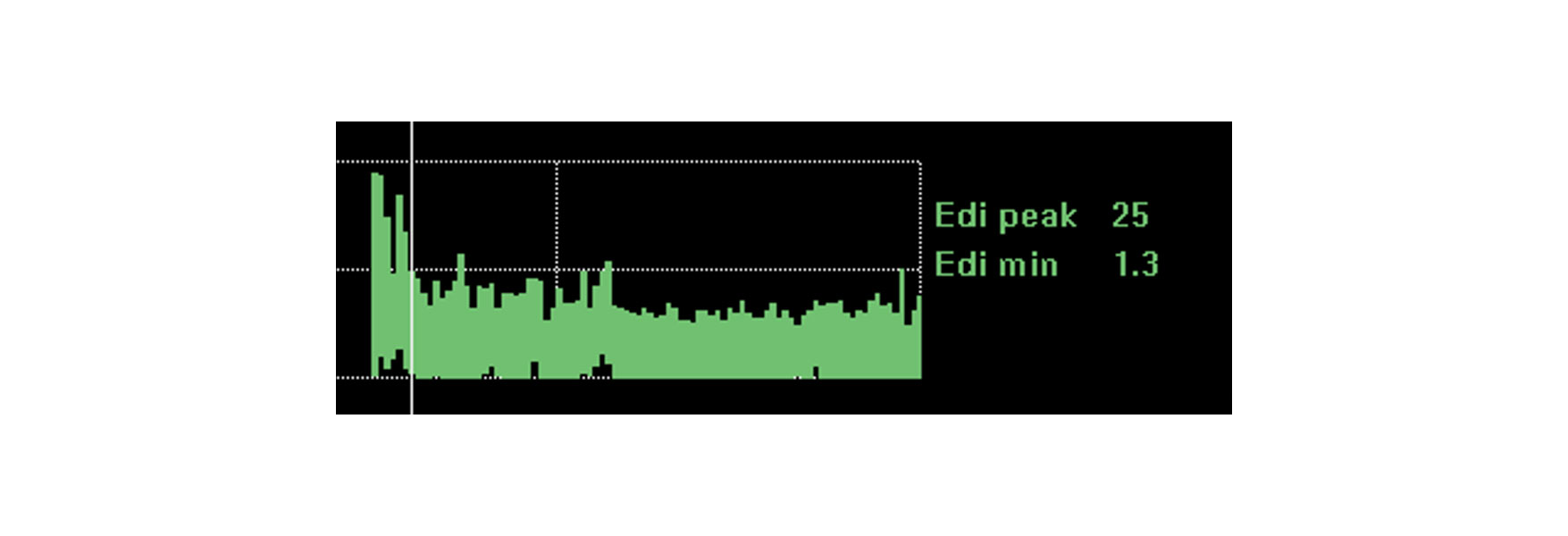
Analizuj trendy i monitoruj oddziaływanie interwencji, odpoczynku i rehabilitacji
Monitorowanie czynności przepony daje dodatkową pewność, że pacjent jest w stanie poradzić sobie ze zmianami, jakie są wprowadzone. Na czynność przepony wpływają liczne zmiany fizjologiczne, takie jak odpoczynek, siadanie, chodzenie, terapia kofeiną, a nawet całościowa rehabilitacja i rekonwalescencja.
Jeśli pacjent radzi sobie z tymi zmianami, czynność przepony może pozostawać w dużej mierze niezmieniona. Pogorszenie sytuacji klinicznej i zapotrzebowanie na zwiększoną pracę oddechową najprawdopodobniej doprowadzi do zwiększenia aktywności przepony. Poprawiona pozycja spoczynkowa spowoduje obniżenie aktywności przepony potrzebnej do generowania oddechów.
Ilustracja przedstawia ciągłą czynność przepony pacjenta, który ma zostać intubowany z powodu ostrej niewydolności oddechowej związanej z zapaleniem płuc. Monitorując czynność przepony, lekarz zdołał odpowiednio zoptymalizować wspomaganie i odwrócił sytuację.
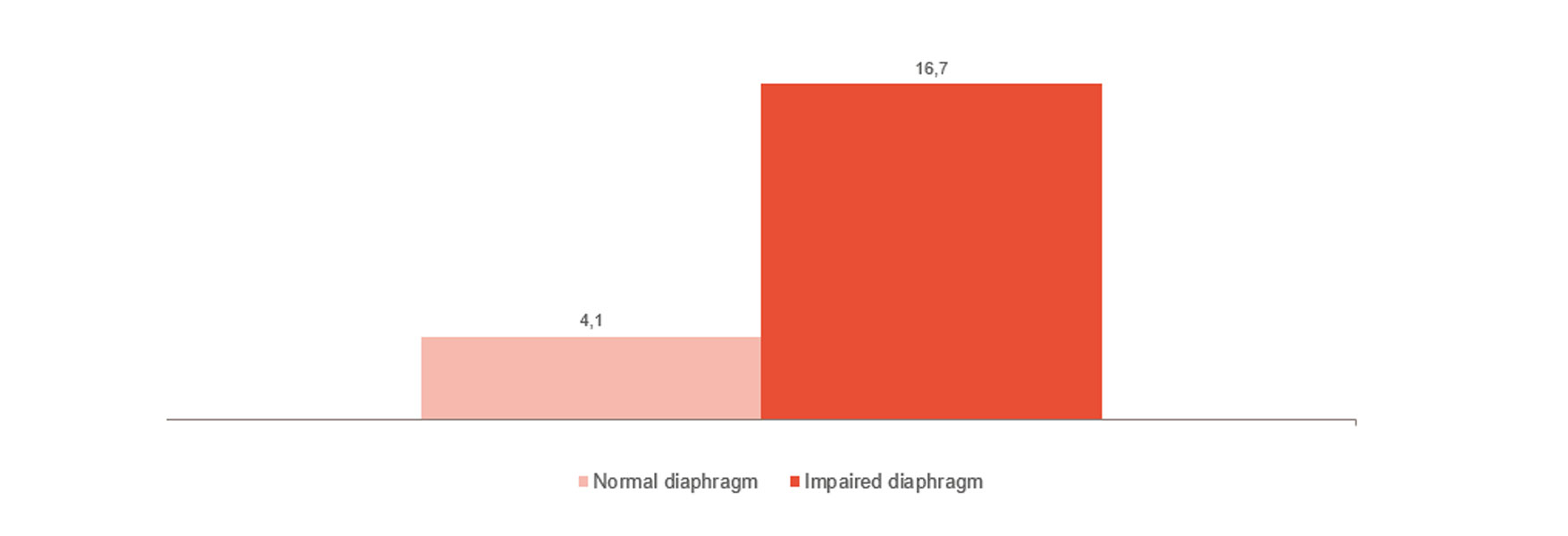
Analizuj trendy i monitoruj odzwyczajanie
Jak widać na ilustracji, dysfunkcja przepony jest silnie powiązana z trudnościami w odzwyczajaniu.[4] Monitorowanie czynności przepony może pomóc w przewidywaniu gotowości do odłączenia i monitorowaniu jej postępu.[24],[25],[26] Przez cały czas, od wentylacji inwazyjnej po wentylację nieinwazyjną i terapię wysokim przepływem oraz po usunięciu wspomagania.
Zdolność pacjenta do radzenia sobie ze zmniejszonym wsparciem jest widoczna w ciągu kilku minut i może pomóc w podjęciu decyzji o włączeniu lub dostrojeniu poziomu wspomagania. Może być konieczne cofnięcie się do poprzednich ustawień, aby zapobiec ponownemu pogorszeniu i często występującym komplikacjom.
